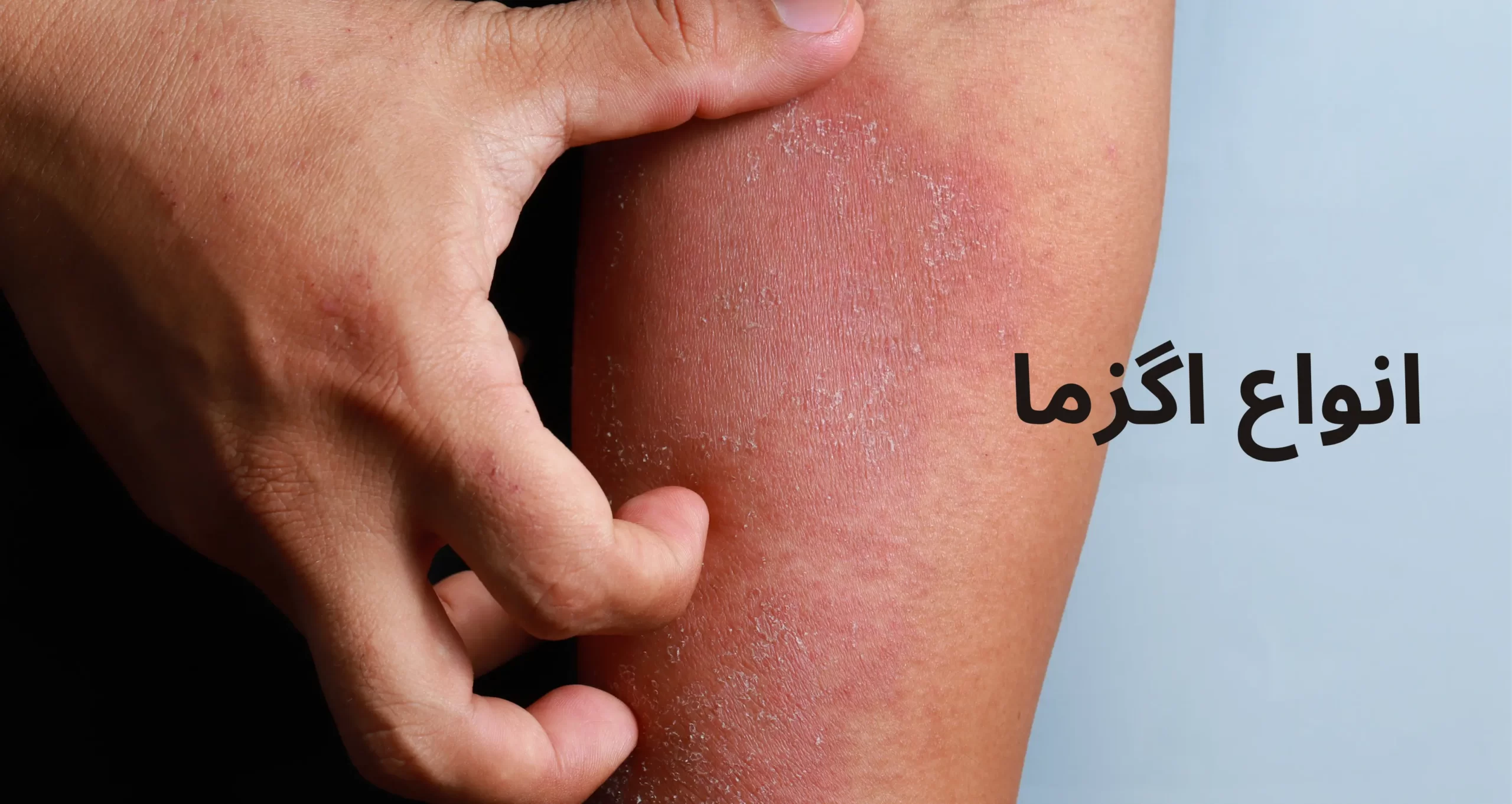
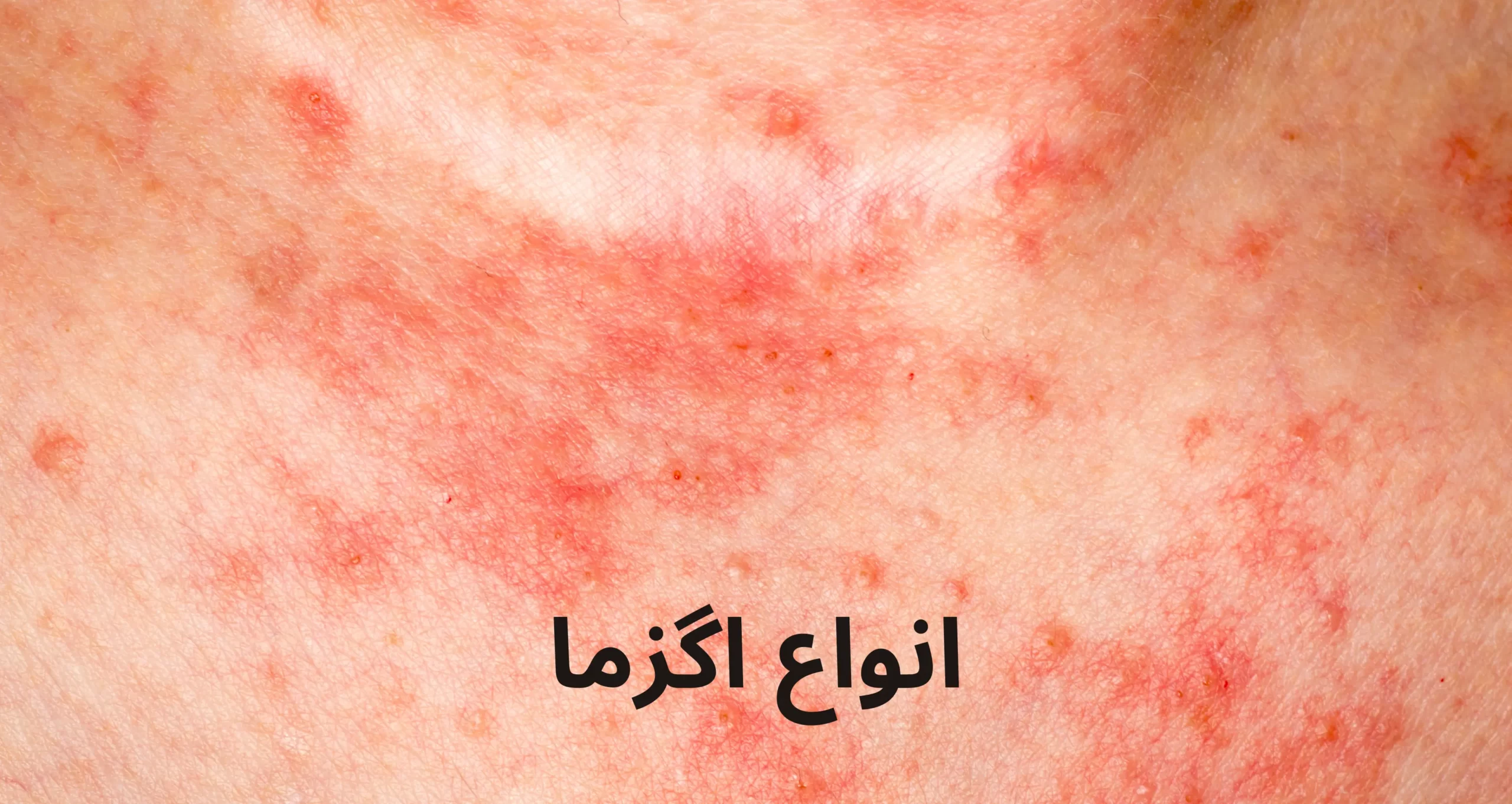
انواع اگزما
اگزما یک اصطلاح کلی است که به چندین نوع بیماری پوستی اشاره دارد که مشترکاً با خشکی، التهاب و خارش پوست همراه هستند. واژهٔ “اگزما” از یونانی به معنای “جوش بالا” آمده است. در استفاده از اصطلاحات “درماتیت” و “اگزما”، معمولاً واژهٔ “درماتیت” در مواردی که عامل خارجی منجر به التهاب شود، و استفاده میشود. در مواردی که عامل خارجی وجود ندارد و بیماری اندوژنی به حساب میآید، معمولاً واژهٔ “اگزما” به کار میرود.
۱. درماتیت آتوپیک (اگزمای آتوپیک)
یکی از شایعترین انواع اگزما است که بیشتر در کودکان دیده میشود ولی میتواند بزرگسالان را نیز تحت تأثیر قرار دهد. این بیماری مزمن و التهابی پوستی معمولاً با دورههای عود و بهبود متناوب همراه است.
علائم
– خشکی پوست:
پوست خشک و خشن به ویژه در نواحی خمشی بدن مانند پشت زانوها و آرنجها.
– خارش شدید:
خارش شدید که ممکن است به قرمزی، التهاب و ترک خوردگی پوست منجر شود.
– قرمزی و التهاب:
نواحی قرمز و ملتهب پوست که میتواند همراه با ترشحات باشد.
– ضخیم شدن پوست:
پوست ممکن است در اثر خاراندن مکرر ضخیمتر شود.
– تاولها و تراوش مایعات:
در برخی موارد، تاولهای کوچک و پر از مایع میتوانند ظاهر شوند.
علل و عوامل تحریککننده
– عوامل ژنتیکی:
سابقه خانوادگی اگزما، آسم یا تب یونجه میتواند ریسک ابتلا به درماتیت آتوپیک را افزایش دهد.
– سیستم ایمنی بیشفعال:
سیستم ایمنی بدن به مواد بیضرر محیطی بیش از حد واکنش نشان میدهد.
– عوامل محیطی:
تماس با آلرژنها (مانند گردهها، شوره حیوانات، گرد و غبار)، هوای سرد یا خشک، و مواد شیمیایی تحریککننده.
– استرس:
استرس و فشار روانی میتواند علائم درماتیت آتوپیک را تشدید کند.
– تعریق و گرما:
تعریق بیش از حد و گرمای زیاد میتواند باعث تشدید خارش و التهاب شود.
روشهای درمان و مدیریت
– مرطوبکنندهها:
استفاده منظم از کرمها و لوسیونهای مرطوبکننده برای حفظ رطوبت پوست و جلوگیری از خشکی.
– کورتیکواستروئیدهای موضعی:
کرمها و پمادهای حاوی کورتیکواستروئیدها برای کاهش التهاب و خارش.
– مهارکنندههای کالسینورین:
مانند تاکرولیموس و پیمکرولیموس که برای کاهش التهاب و تقویت سد پوستی استفاده میشوند.
– آنتیهیستامینها:
برای کاهش خارش و کمک به خواب بهتر در شب.
– اجتناب از عوامل تحریککننده:
پرهیز از مواد آلرژن و تحریککننده مانند صابونهای قوی، مواد شیمیایی و لباسهای زبر.
– درمانهای خانگی:
استفاده از حمامهای کوتاه با آب ولرم، استفاده از لباسهای نخی و نرم، و تکنیکهای کاهش استرس مانند یوگا ومدیتیشن.
توصیههای اضافی
– استفاده از شویندههای ملایم و بدون عطر:
برای شستشوی پوست و لباسها.
– پوشیدن لباسهای نخی و نرم:
تا پوست بتواند تنفس کند و کمتر تحریک شود.
– حفظ رطوبت محیط:
استفاده از دستگاههای مرطوبکننده هوا در فصول خشک.
– تغذیه سالم:
رعایت رژیم غذایی متعادل و غنی از ویتامینها و مواد معدنی.
در صورت عدم بهبود علائم با استفاده از روشهای خانگی، مشورت با پزشک یا متخصص پوست ضروری است. پزشک ممکن است درمانهای قویتری مانند کورتیکواستروئیدهای سیستمیک، فتوتراپی یا داروهای سرکوبکننده سیستم ایمنی را توصیه کند.
۲. درماتیت تماسی (اگزمای تماسی)
به دلیل تماس مستقیم پوست با مواد تحریککننده یا آلرژن ایجاد میشود. این نوع درماتیت میتواند به دو شکل درماتیت تماسی تحریککننده و درماتیت
تماسی آلرژیک بروز کند. در ادامه به بررسی هر یک از این دو نوع و علائم، علل، تشخیص و درمان آنها پرداخته میشود.
انواع درماتیت تماسی
۱. درماتیت تحریککننده:
این نوع ناشی از تماس مکرر یا طولانیمدت با مواد شیمیایی یا فیزیکی تحریککننده است و علائمی مثل: قرمزی، خشکی، ترکخوردگی و گاهی تاول. علائم معمولاً بلافاصله پس از تماس با ماده تحریککننده ظاهر میشوند.
۲. درماتیت آلرژیک:
زمانی رخ میدهد که سیستم ایمنی بدن به یک ماده خاص واکنش نشان میدهد و معمولاً چند ساعت تا چند روز پس از تماس با آلرژن ظاهر میشوند.
علائم
– قرمزی و التهاب: نواحی آسیبدیده پوست قرمز و ملتهب میشوند.
– خارش شدید: احساس خارش شدید که میتواند منجر به خاراندن و تحریک بیشتر پوست شود.
– تاولها: تاولهای کوچک و پر از مایع که ممکن است بترکند و ترشحات داشته باشند.
– خشکی و ترکخوردگی: پوست خشک و ترکخورده که ممکن است خونریزی کند.
– تورم: تورم در نواحی آسیبدیده.
علل
– مواد شیمیایی: مواد شوینده، صابونها، حلالها، و مواد آرایشی.
– گیاهان: گیاهانی مانند پیچک سمی، بلوط سمی و سماق سمی.
– فلزات: نیکل، کروم، و کبالت.
– داروها: برخی داروهای موضعی مانند آنتیبیوتیکها و ضدعفونیکنندهها.
– مواد پلاستیکی و لاستیکی: لاتکس و مواد پلاستیکی.
تشخیص
۱. تاریخچه پزشکی:
– بررسی تماسهای اخیر با مواد شیمیایی، گیاهان، فلزات، و سایر مواد.
– ارزیابی علائم و زمان شروع آنها پس از تماس با مواد مشکوک.
۲. معاینه فیزیکی:
– بررسی نواحی آسیبدیده پوست برای تشخیص علائم بالینی..
۳. تست پچ (Patch Test):
– برای تشخیص درماتیت تماسی آلرژیک، چسبهایی حاوی مواد آلرژن روی پوست بیمار قرار داده میشوند تا واکنشها بررسی شوند.
درمان
۱. اجتناب از مواد تحریککننده و آلرژن
– شناسایی و پرهیز از تماس با مواد مشکوک.
۲. استفاده از مرطوبکنندهها
برای حفظ رطوبت پوست و کاهش خشکی و ترکخوردگی.
۳. داروهای :
– استفاده از کرمها و پمادهای کورتیکواستروئید برای کاهش التهاب و خارش.
– استفاده از کرمها و پمادهای حاوی مهارکنندههای کالسینورین در موارد خاص.
۴. آنتیهیستامینها:
– برای کاهش خارش و کمک به خواب بهتر در شب.
۵. کمپرس سرد:
– استفاده از کمپرسهای سرد برای کاهش التهاب و خارش.
توصیههای اضافی
– پوشیدن دستکش محافظ: هنگام کار با مواد شیمیایی یا مواد حساسیتزا.
– استفاده از صابونهای ملایم و بدون عطر: برای شستشوی پوست و لباسها.
– اجتناب از خاراندن پوست: برای جلوگیری از تشدید التهاب و عفونت.
در صورت عدم بهبود علائم یا بروز علائم شدید، مشورت با پزشک یا متخصص پوست ضروری است. پزشک ممکن است تستهای بیشتری انجام دهد و
درمانهای قویتری مانند کورتیکواستروئیدهای سیستمیک یا فتوتراپی را توصیه کند.
۳. درماتیت سبورئیک (اگزمای سبورئیک)
یک نوع بیماری پوستی مزمن است که باعث قرمزی، پوستهپوسته شدن و خارش پوست در مناطقی با غدد چربی فعال مانند پوست سر، صورت و پشت
گوش میشود. این بیماری هم در نوزادان و هم در بزرگسالان دیده میشود و میتواند در دورههای مختلفی از زندگی بروز کند یا عود کند.
علائم
– پوستهپوسته شدن پوست:
معمولاً به شکل پوستههای چرب و زرد رنگ یا سفید رنگ.
– قرمزی پوست:
نواحی آسیبدیده ممکن است قرمز و ملتهب باشند.
– خارش:
خارش شدید که میتواند به خراشیدن و تحریک بیشتر پوست منجر شود.
– پوستههای چرب:
و زرد رنگ که معمولاً در نواحی مانند پوست سر، ابروها، کنارههای بینی، پشت گوشها و قفسه سینه ظاهر میشوند.
– پوستههای خشک و نازک:
به خصوص در نواحی صورت و بالای قفسه سینه.
علل
علت دقیق درماتیت سبورئیک ناشناخته است، اما چندین عامل ممکن است در بروز این بیماری نقش داشته باشند:
– افزایش تولید چربی: فعالیت بیش از حد غدد چربی.
– واکنش به مخمر مالاسزیا:
وجود و رشد بیش از حد این مخمر که به طور طبیعی بر روی پوست زندگی میکند..
-عوامل : سابقه خانوادگی اگزما یا درماتیت.
-استرس:استرس و فشار روانی میتواند علائم را تشدید کند.
– آب و هوا: تغییرات فصلی، به ویژه هوای سرد و خشک یا مرطوب و گرم.
– شرایط پزشکی:
برخی بیماریها مانند پارکینسون، HIV/AIDS و افسردگی ممکن است ریسک ابتلا را افزایش دهند.
تشخیص
از طریق معاینه فیزیکی و بررسی تاریخچه پزشکی بیمار انجام میشود. پزشک پوست نواحی آسیبدیده را بررسی کرده و علائم بالینی را ارزیابی میکند.
در برخی موارد نادر، ممکن است نیاز به بیوپسی پوست برای رد سایر شرایط پوستی مشابه باشد.
درمان
۱. شامپوها و کرمهای ضد قارچ:
– شامپوهای ضد قارچ: شامپوهای حاوی کتوکونازول، سلنیوم سولفید یا زینک پریتیون برای کاهش مخمر مالاسزیا.
– کرمها و پمادهای ضد قارچ: مانند کتوکونازول برای کاهش التهاب و عفونت قارچی.
۲. کورتیکواستروئیدهای موضعی:
– کرمها و پمادهای حاوی کورتیکواستروئید برای کاهش التهاب و خارش.
۳. مهارکنندههای کالسینورین موضعی:
– مانند تاکرولیموس و پیمکرولیموس برای کاهش التهاب بدون عوارض جانبی کورتیکواستروئیدها.
۴. محصولات ضد شوره:
– شامپوهای ضد شوره حاوی زینک پریتیون، سالیسیلیک اسید یا قطران زغالسنگ.
۵. مرطوبکنندهها:
– استفاده از مرطوبکنندههای ملایم و بدون عطر برای حفظ رطوبت پوست و کاهش خشکی و پوستهپوسته شدن.
توصیههای اضافی و نکات مهم
– شستشوی منظم پوست: با شامپوها و صابونهای ملایم.
– اجتناب از محصولات تحریککننده: مانند محصولات آرایشی و بهداشتی حاوی الکل یا عطر.
– مدیریت استرس: تکنیکهای کاهش استرس مانند یوگا و مدیتیشن.
– حفظ تعادل رطوبت پوست: استفاده از دستگاههای مرطوبکننده هوا در فصول خشک.
– تغذیه سالم: مصرف غذاهای غنی از ویتامینها و مواد معدنی که به سلامت پوست کمک میکنند.
– پیشگیری از عود بیماری:
رعایت منظم درمانهای تجویز شده و اجتناب از عوامل تحریککننده میتواند به پیشگیری از عود بیماری کمک کند.
– مشورت با پزشک:
در صورت بروز علائم شدید یا عدم بهبود با درمانهای خانگی، مشورت با پزشک یا متخصص پوست ضروری است.
۴. درماتیت دیسهیدروتیک (اگزمای دیسهیدروتیک)
یا پومفولیکس نیز شناخته میشود نوعی بیماری پوستی است که با بروز تاولهای کوچک و پر از مایع روی دستها و پاها مشخص میشود. این بیماری اغلب باعث خارش شدید و ناراحتی میشود و میتواند به ترکخوردگی و پوستهپوسته شدن پوست منجر شود.
علائم
– تاولهای کوچک و پر از مایع:
این تاولها معمولاً بر روی انگشتان دست، کف دست و پاها ظاهر میشوند.
– خارش شدید:
تاولها معمولاً با خارش شدید همراه هستند.
– قرمزی و التهاب:
نواحی آسیبدیده ممکن است قرمز و ملتهب شوند.
– خشکی و ترکخوردگی پوست:
پس از خشک شدن تاولها، پوست ممکن است خشک و ترکخورده شود.
– پوستهپوسته شدن:
پوست نواحی آسیبدیده ممکن است پوستهپوسته و ضخیم شود.
علل
– آلرژیها:
حساسیت به مواد مختلف مانند فلزات (به خصوص نیکل و کبالت) و مواد شیمیایی.
– استرس:
استرس روانی میتواند علائم را تشدید کند.
– تعریق بیش از حد:
در دستها و پاها ممکن است با بروز این بیماری مرتبط باشد.
– بیماریهای پوستی:
سایر بیماریهای پوستی مانند درماتیت آتوپیک یا درماتیت تماسی.
– عفونتها:
برخی عفونتهای باکتریایی یا قارچی میتوانند علائم را تشدید کنند.
تشخیص
معمولاً بر اساس تاریخچه پزشکی و معاینه فیزیکی انجام میشود:
۱. تاریخچه پزشکی:
پزشک از بیمار درباره علائم، عوامل تحریککننده و سابقه بیماریهای پوستی یا آلرژیها سوال میپرسد.
۲. معاینه فیزیکی:
پزشک پوست نواحی آسیبدیده را معاینه میکند تا به دنبال علائم بالینی مشخصه این بیماری باشد.
۳. تستهای پوستی:
در برخی موارد، ممکن است تستهای آلرژی مانند تست پچ برای شناسایی حساسیتهای تماسی انجام شود.
۴. بیوپسی پوست:
در موارد نادر و مشکوک، نمونهبرداری از پوست برای بررسیهای میکروسکوپی ممکن است انجام شود.
درمان
شامل استفاده از داروهای موضعی، مدیریت علائم و اجتناب از عوامل تحریککننده است:
۱. کورتیکواستروئیدهای موضعی:
کرمها و پمادهای حاوی کورتیکواستروئید برای کاهش التهاب و خارش.
۲. کمپرس سرد:
استفاده از کمپرسهای سرد برای کاهش التهاب و خارش.
۳. مرطوبکنندهها:
استفاده از کرمها و لوسیونهای مرطوبکننده برای حفظ رطوبت پوست و کاهش خشکی و ترکخوردگی.
۴. آنتیهیستامینها:
برای کاهش خارش و کمک به خواب بهتر در شب.
۵. داروهای ضد قارچ یا آنتیبیوتیکها:
در صورت وجود عفونتهای قارچی یا باکتریایی.
۶. نور درمانی (فتوتراپی):
در موارد شدید و مقاوم به درمان، ممکن است نور درمانی مورد استفاده قرار گیرد.
مدیریت و توصیه های اضافه
– اجتناب از عوامل تحریککننده:
پرهیز از تماس با مواد حساسیتزا مانند فلزات (نیکل و کبالت) و مواد شیمیایی تحریککننده.
– پوشیدن دستکش محافظ:
هنگام کار با مواد شیمیایی یا انجام فعالیتهایی که ممکن است باعث تعریق بیش از حد شود.
– رعایت بهداشت دستها و پاها:
شستشوی منظم با صابونهای ملایم و بدون عطر.
– مدیریت استرس:
استفاده از تکنیکهای کاهش استرس مانند مدیتیشن و یوگا.
– پیشگیری از عود بیماری:
رعایت منظم درمانهای تجویز شده و اجتناب از عوامل تحریککننده میتواند به پیشگیری از عود بیماری کمک کند.
– مشورت با پزشک:
در صورت بروز علائم شدید یا عدم بهبود با درمانهای خانگی، مشورت با پزشک یا متخصص پوست ضروری است.
۵. درماتیت نومولار (اگزمای نومولار)
اگزمای پوستی است که با لکههای گرد یا بیضی شکل قرمز و خارشدار بر روی پوست مشخص میشود. این لکهها معمولاً به صورت گروهی ظاهرمیشوند و میتوانند باعث ناراحتی و خارش شدید شوند. درماتیت نومولار بیشتر در افراد بالغ دیده میشود و میتواند مزمن باشد.
علائم
– لکههای گرد یا بیضی شکل: این لکهها معمولاً قرمز، ملتهب و پوستهپوسته هستند.
– خارش شدید: خارش میتواند شدید باشد و باعث خاراندن و تحریک بیشتر پوست شود.
– ترشح و تشکیل پوسته: لکهها ممکن است ترشح کنند و پوستهپوسته شوند.
– خشکی پوست: پوست نواحی آسیبدیده ممکن است خشک و ترکخورده شود.
– تورم و التهاب: نواحی آسیبدیده ممکن است ملتهب و متورم شوند.
علل
– خشکی پوست: پوست خشک مستعد بروز درماتیت نومولار است.
– آلرژیها: برخی آلرژیها میتوانند به بروز این بیماری کمک کنند.
– عوامل محیطی: هوای سرد و خشک، تماس با مواد شیمیایی و مواد تحریککننده.
– عفونتها: عفونتهای باکتریایی یا قارچی میتوانند نقش داشته باشند.
– استرس: استرس میتواند علائم را تشدید کند.
تشخیص
۱. تاریخچه پزشکی:
پزشک از بیمار درباره علائم، عوامل تحریککننده و سابقه بیماریهای پوستی یا آلرژیها سوال میپرسد.
۲. معاینه فیزیکی:
پزشک پوست نواحی آسیبدیده را معاینه میکند تا به دنبال علائم بالینی مشخصه این بیماری باشد.
۳. تستهای پوستی:
در برخی موارد، ممکن است تستهای آلرژی برای شناسایی حساسیتهای تماسی انجام شود.
۴. بیوپسی پوست:
در موارد نادر و مشکوک، نمونهبرداری از پوست برای بررسیهای میکروسکوپی ممکن است انجام شود.
درمان
درمان درماتیت نومولار ممکن است شامل استفاده از داروهای موضعی، مدیریت علائم و اجتناب از عوامل تحریککننده باشد:
۱. کورتیکواستروئیدهای موضعی:
کرمها و پمادهای حاوی کورتیکواستروئید برای کاهش التهاب و خارش.
۲. مرطوبکنندهها:
استفاده از کرمها و لوسیونهای مرطوبکننده برای حفظ رطوبت پوست و کاهش خشکی و ترکخوردگی.
۳. آنتیهیستامینها:
برای کاهش خارش و کمک به خواب بهتر در شب.
۴. آنتیبیوتیکها:
در صورت وجود عفونتهای باکتریایی.
۵. مهارکنندههای کالسینورین موضعی:
مانند تاکرولیموس و پیمکرولیموس برای کاهش التهاب بدون عوارض جانبی کورتیکواستروئیدها.
۶. نور درمانی (فتوتراپی):
در موارد شدید و مقاوم به درمان، ممکن است نور درمانی مورد استفاده قرار گیرد.
توصیههای اضافی
– اجتناب از عوامل تحریککننده:
پرهیز از تماس با مواد حساسیتزا و مواد شیمیایی تحریککننده.
– پوشیدن لباسهای نرم و نخی:
استفاده از لباسهایی که پوست را تحریک نمیکنند.
– رعایت بهداشت پوست:
شستشوی منظم با صابونهای ملایم و بدون عطر.
– مدیریت استرس:
استفاده از تکنیکهای کاهش استرس مانند مدیتیشن و یوگا.
– پیشگیری از عود بیماری:
رعایت منظم درمانهای تجویز شده و اجتناب از عوامل تحریککننده میتواند به پیشگیری از عود بیماری کمک کند.
– مشورت با پزشک:
در صورت بروز علائم شدید یا عدم بهبود با درمانهای خانگی، مشورت با پزشک یا متخصص پوست ضروری است.
سلامت باشید.
 درمانگاه شبانهروزي عمومی و تخصصي فاضل با هدف ارتقاي سلامت مردم منطقه شمال شهر اصفهان در سال 1395 به صورت خیریه فعاليت خود را آغاز نموده است.
درمانگاه شبانهروزي عمومی و تخصصي فاضل با هدف ارتقاي سلامت مردم منطقه شمال شهر اصفهان در سال 1395 به صورت خیریه فعاليت خود را آغاز نموده است.